لوپوس یکی از بیماری های سیستم ایمنی یا دستگاه دفاعی بدن است. در فرد مبتلا به لوپوس؛ سیستم ایمنی، به سلول ها، بافت ها و اعضای مختلف بدن شخص حمله کرده و به آنها آسیب می رساند. سلول های فرد مبتلا به لوپوس در اثر حمله سیستم ایمنی، دچار التهاب می شوند و این التهاب بر کارکرد عضوی که مورد حمله قرار گرفته است اثر مخرب می گذارد. لوپوس ممکن است چندین عضو مختلف، از جمله_ مفاصل، پوست، سلولهای خونی، دستگاه اعصاب مرکزی، قلب و ریه را گرفتار کند .
تشخیص بیماری در اغلب موارد ساده نیست، زیرا علائم و نشانه های آن شبیه بسیاری از بیماری های دیگر است. مشخص ترین علامت بیماری لوپوس، وجود راش یا ضایعه پوستی قرمز رنگی است که به شکل بال های یک پروانه روی بینی و گونه ها گسترده می شود. لازم به ذکر است که درصد کمی از مبتلایان ممکن است راش پروانه ای نداشته باشند.
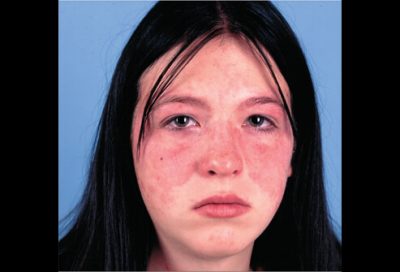
دختر جوان مبتلا به لوپوس با راش پروانه ای
در بعضی از افراد؛ استعداد یا زمینه ابتلا به بیماری لوپوس، از بدو تولد وجود دارد. این استعداد ممکن است در مراحل بعدی زندگی به دلیل مواجهه با عوامل محرک در محیط زیست فرد، فعال شده و بیماری آشکار شود. عوامل محرک شناخته شده شامل، عفونت ها، برخی از داروها و نور شدید خورشید است. لوپوس در حال جاضر درمان قطعی ندارد، اما علائم آن با درمان های موجود کنترل می شود و رنج و عوارض بیماری کاهش می یابد.
علائم ، نشانه ها و روند استقرار بیماری لوپوس، طیف بسیار گسترده ای دارد. در بعضی از بیماران، لوپوس ناگهانی آغاز می شود و به سرعت پیشرفت می کنند و بیمار دچار نارسایی کلیوی یا عوارض مغزی شده و فوت می کند. در حالی که بسیاری از بیماران، سیر ملایم تری دارند و از شروع علائم تا درگیری کلیه و قلب و مغز، سال ها فاصله می افتد. اما آنچه مشخص است بیماری دوره های مجزای حمله و فروکش کردن دارد و در اغلب بیماران، لوپوس به شکل ملایم و با دوره های عود و بهبودی بروز می کند و حتی گاهی به طور کلی یا برای مدت طولانی ناپدید می شود.
نشانه ها
علائم و نشانه های لوپوس بستگی به عضو یا اعضایی از بدن دارد که مورد حمله سیتم ایمنی بدن قرار گرفته است. شایع ترین نشانه های بیماری عبارتند از:
- خستگی و تب
- درد مفاصل
- راش یا ضایعه پوستی قرمز رنگی که به شکل بال های یک پروانه روی بینی و گونه ها گسترده می شود
- ضایعات پوستی که به نور آفتاب حساس هستند و در مواجه با نور خورشید بدتر می شوند
- سندرم یا پدیده رینود که عبارت است از کبودی یا رنگ پریدگان انگشتان دست و پا در مواجهه با سرما یا تنش های روانی
- تنگی نفس
- درد قفسه سینه
- خشکی دهان
- سردرد، گیجی، آشفتگی حواس و اختلال حافظه
چه زمانی باید به دکتر مراجعه کرد
چنانچه فردی دچار ضایعات پوستی بی دلیل، تب طولانی مدت، دردهای پابرجا و خستگی مزمن باشد، باید به این بیماری شک کرد و به پزشک مراجعه شود.

بیمار مبتلا به لوپوس
لوپوس زمانی اتفاق می افتد که سیستم ایمنی یا دستگاه دفاعی بدن به سلول ها و بافت های سالم و خودی حمله می کند. گرچه علت قطعی بیماری روشن نیست، اما احتمال می رود، ترکیبی از عوامل محیطی و استعداد ژنتیکی در بروز بیماری دخیل هستند. بر این اساس، فرد مستعد چنانچه در معرض یک یا چند عامل از عوامل زیر، قرار بگیرد، بیمار می شود. محرک های احتمالی در محیط عبارتند از:
- نور خورشید: مواجه با آفتاب نه تنها موجب بروز ضایعات پوستی در فرد مبتلا به لوپوس می شود بلکه احتمال برانگیخته شدن سیستم ایمنی و ایجاد واکنش تخریبی در همه سلول و بافت های بدن از جمله؛ مغز، قلب، ریه، کلیه و سیستم اعصاب مرکزی یعنی مغز و نخاع می شود.
- برخی از عفونت ها
- برخی از داروها: داروهای متعددی از جمله؛ داروهای ضد صرع، داروهای کنترل فشار خون و آنتی بیوتیک ها ممکن است موجب بروز لوپوس در فرد مستعد شود. لوپوس هاییکه با دارو بروز می کنند، غالبا پس از قطع مصرف دارو، فروکش می کنند.
عوامل تشدید کننده
برخی از عوامل دیگری که احتمال ابتلا به لوپوس را تشدید می کنند عبارتند از؛
- جنسیت: لوپوس در زنان شایع تر است.
- سن: گرچه لوپوس در هر سنی ممکن است بروز کند اما بیماری غالبا بین ۱۵ تا ۴۰ سالگی بارز شده و به تشخیص می رسد.
- نژاد: لوپوس در برخی نژادها از جمله سیاهپوستان، لاتین تبارها و مردم شرق آسیا شایع تر است.
در سیر استقرار بیماری لوپوس، روند التهاب سلولی ممکن است به اعضا و اندام های مختلف گسترش یافته و به آنها آسیب برساند. این اندام ها عبارتند از:
- کلیه: لوپوس ممکن است عوارض وخیمی در بافت کلیه ایجاد کرده و فرد دچار نارسایی کلیوی و مرگ شود. نارسایی کلیه یکی از دلایل اصلی مرگ بیماران مبتلا به لوپوس است. علائم و نشانه های نارسایی کلیه؛ خارش عمومی بدن، درد قفسه سینه، تهوع، استفراغ و ورم پاهاست.
- مغز و سیستم اعصاب مرکزی: اگر بیماری به مغز گسترش یابد، فرد مبتلا دچار سردر، سرگیجه، تغییر رفتار، توهم و حتی سکته مغزی و تشنج خواهد شد.
- خون و دستگاه عروقی(شبکه رگ ها): لوپوس ممکن است رگ ها و سلول های خونی را دچار عارضه کند و بیمار دچار کم خونی، خونریزی التهاب رگی و تولید لخته و انسداد عروقی شود.
- ریه ها: در یک بیمار مبتلا به لوپوس، احتمال گسترش التهاب به ریه ها و پرده جنب بسیار زیاد است و بیمار ممکن است در حین نفس کشیدن دچار درد در قفسه سینه شود و مرتبا به عفونت ریه یا پنومونی دچار شود.
- قلب: بیماری لوپوس با ایچاد التهاب در بافت عضلانی قلب، غشای جنبی اطراف و شریان های تغذیه کننده قلب، خطر ابتلا به بیماری یا حمله قلبی را بالا ببرد.
عوارض دیگر
- عفونت: بیماران مبتلا به لوپوس بیش از دیگران در معرض ابتلا به عفونت هستند. زیرا هم خود بیماری و روند آسیب زایی آن سیستم ایمنی را ضعیف می کند و هم داروهایی که برای درمان لوپوس به کار می رود، سیستم ایمنی را سرکوب می کند. عملکرد همزمان این دو پدیده، یعنی اثر بیماری و عارضه جانبی دارو، ضعف ایمنی و ناتوانی در ایجاد پاسخ مناسب به باکتری ها، ویروس ها و سایر عوامل بیماری زای خارجی است. برخی از عفونت های شایع در بیماران مبتلا به لوپوس؛ عفونت کلیه و مجاری ادراری، عفونت سالمونلایی(مثل حصبه و مسمومیت غذایی)، عفونت های قارچی و مخمری، تبخال و زونا است.
- سرطان: خطر ابتلا به سرطان در بیماران مبتلا به لوپوس بیشتر از جمعیت عمومی است.
- نکروز آسپتیک( مرگ سلول های استخوان) این عارضه زمانی اتفاق می افتد که جریان خون استخوان کاهش می یابد و در نتیجه آن شکستگی های ظریف و خطی در سطح استخوان ایجاد می شود. مجموع این تغییرات موجب کلاپس یا درهم فرورفتن و مضمحل شدن استخوان می شود. شایع ترین مفصلی که دچار این عارضه می شود مفصل لگن است.
- مشکلات و عوارض زمان بارداری: زنان مبتلا به لوپوس، در زمان حاملگی با خطر فزایندهء سقط جنین روبرو هستند. آنها همچنین ریسک بیشتری برای افزایش فشار خون دوران حاملگی و زایمان پیش از موعد دارند. برای پیشگیری از وقوع چنین عوارضی، پزشکان توصیه می کنند که زنان مبتلا به لوپوس حاملگی را تا زمانی که از کنترل یا فروکش کردن بیماری اطمینان حاصل کنند، به تعویق بیندازند.
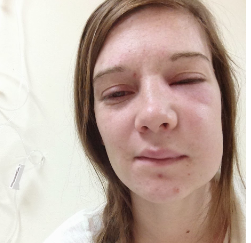
بیمار مبتلا به نارسایی کلیه ناشی از لوپوس
درمان
درمان لوپوس بستگی به مرحله استقرار بیماری و نشانه های آن دارد. نشانه های بیماری باید یک به یک و با دقت بررسی شوند و سپس، دارو یا راهکار مناسب با در نظر گرفتن حال عمومی بیمار و وضعیت سیستم ایمنی او تجویز شود. داروهای زیر در اغلب بیماران، گزینه مناسبی برای کنترل علائم بیماری هستند.
داروهای ضد التهاب ِ غیر استروئیدی (NSAIDs) داروهای ضد التهاب ِ غیر استروئیدی اغلب بدون نیاز به نسخه در داروخانه ها به فروش می رسند و شامل، بروفن، ادویل، دیکلوفناک، نپروکسن و داروهای مشابه آن هستند. این داروها درد، تب و ورم و التهاب ناشی از لوپوس را کم کرده یا از بین می برند. شایع ترین عوارض جانبی داروهای ضد التهاب ِ غیر استروئیدی، اختلالات گوارشی از جمله، درد و سوزش سر دل و عوارض نادر آن شامل؛ خونریزی معده، التهاب کلیه و افزایش خطر بیماری های قلبی است.
داروهای ضد مالاریا: از میان داروهای ضد مالاریا، هیدروکسی کلروکین علائم بیماری لوپوس را به خوبی کنترل می کند. عارضه جانبی شایع دارو درد و سوزش سردل و در موارد نادر آسیب به شبکیه چشم و عصب بینایی می رساند.
کورتیکو استروئید ها: پردنیزون و سایر داروهای استروئیدی(کورتون ها) ، قادرند روند التهاب سلولی را در بیماران مبتلا به لوپوس کند یا متوقف کنند. عوارض جانبی داروهای استروئیدی شامل، اضافه وزن، پوکی استخوان، افزایش فشار خون، دیابت، افزایش خطر ابتلا به بیماری های عفونی و خونریزی های زیر جلدی است. مصرف طولانی و دوز بالای کورتون، خطر عوارض جانبی را تشدید می کند.
داروهای سرکوب کننده سیستم ایمنی: این رده ازداروها برای درمان موارد شدید لوپوس تجویز می شود. شناخته شده ترین و پرمصرف ترین داروهای سرکوب کننده سیستم ایمنی که برای لوپوس استفاده میشود شامل، آزاتیوپرین یا ایموران، میکوفنولپت یا سل سپت . متوترکسات یا ترکسال است. عوارض جانبی این داروها شامل کاهش مقاومت در برابر عفونت، آسیب کبدی، ناباروری و افزایش خطر ابتلا به سرطان هاست. داروهای جدید تر درمان لوپوس، بن لیستا Benlysta یا بلی مو ماب است. عارضه جانبی این دارو، تب، اسهال و استفراغ است.
مراقبت های شخصی: فردی که به لوپوس مبتلاست می باید برنامه منظمی برای مراقبت از خود داشته باشد. اقدام های زیر، گام های ساده ای هستند که با پیروی از آنها، بیماران مبتلا به لوپوس می توانند از شعله ور شدن و عود بیماری جلوگیری، یا شدت علائم آن را کم کنند.
- مراجعه منظم به پزشک و انجام آزمایش های دوره ای
- خواب و استراحت کافی. افراد مبتلا به لوپوس علاوه بر ۸ ساعت خواب شب، نیاز به ۲ تا ۳ چرت کوتاه مدت (حدود ۲۰ دقیقه) در طول روز دارند.
- پرهیز از نور آفتاب با بر تن کردن لباس پوشیده، کلاه و عینک ضد آفتاب و استفاده از کرم های ضد آفتاب با قدرت پوشانندگی ۵۵ یا بالاتر
- ورزش و فعالیت فیزیکی ملایم و مداوم
- دوری از سیگار و هر گونه محصولات تنباکو مثل قلیان و پیپ
- رژیم غذایی سالم سرشار از میوه و سبزیجات و غلات
به دلیل انکه لوپوس درمان شناخته شده و قطعی ندارد، بسیاری از بیماران برای کاستن از شدت علائم بیماری، از درمان های مکمل استفاده می کنند. بسیار مهم است که بیماران مبتلا به لوپوس، پیش از استفاده از هر گزینه درمانی با پزشک خود مشورت و از سود و زیان احتمالی این دارها اطلاع حاصل کنند. برخی از فرآورده های مکمل که بصورت رایج در درمان لوپوس استفاده می شوند، عبارتند از:
- دی هیدرو اپی آندروسترون: یا (DHEA) استفاده از این دارو در برخی موارد امکان کاهش دوز کورتون را، که درمان مقدّم و برتر لوپوس است، فراهم می کند.
- روغن ماهی: این فرآورده روغنی حاوی اسیدهای چرب امگا-۳ است و مطالعات مقدماتی نشان داده است که در کنترل و بهبود علائم لوپوس، مؤثر است. عوارض جانبی احتمالی مصرف داروهای حاوی روغن ماهی عبارت از، تهوع، استفراغ، سؤهاضمه و طعم بد دهان است.
- ویتامین D: شواهدی وجود دارد که احتمال فروکش کردن علائم بیماری لوپوس را با مصرف ویتامین D تایید می کند، اما چنانچه قبلأ گفته شد، هر بیمار باید جداگانه ارزیابی شود، زیرا بطور مثال مصرف این ویتامین در کسانی که به نارسایی کلیه مبتلا هستند، باید با احتیاط فراوان انجام شود.
علاوه بر درمان های یاد شده، به افراد مبتلا به لوپوس توصیه می شود که به انجمن ها یا گروه های حمایتی از بیماران بپیوندند. چنانچه این انجمن ها در محل زندگی شما وجود ندارد، می توانید از طریق وبسایت ها و شبکه های مجازی، دانش خود را درباره بیماری افزایش داده و در مورد مشکلات تان با کسانی که تجربه بیشتری درباره لوپوس دارند، صحبت کنید. حضور در چنین جمع هایی خطر ابتلا به افسردگی و اضطراب را کم می کند و موجب بازگرداندن اعتماد به نفس فرد می شود.